
Chronic Pain.
En 2019 la Organización Mundial de la Salud (OMS) publicó la nueva clasificación internacional de enfermedades CIE-11, y se incorporaron nuevos conceptos taxonómicos relacionados con las patologías que cursan con dolor crónico.
La Asociación Internacional para el Estudio del Dolor crónico, IASP, ha asesorado a la OMS mediante la creación de la Task Force for the Classification of Chronic Pain, compuesta por expertos mundiales en dolor crónico (Margarit, 2019).
Clasificación del Dolor Crónico.
La nueva clasificación divide el dolor crónico en siete grupos:
- Dolor crónico primario.
- Dolor crónico por cáncer.
- Dolor crónico postquirúrgico o postraumático.
- Dolor crónico neuropático.
- Dolor orofacial y cefalea.
- Dolor visceral crónico.
- Dolor crónico musculoesquelético Secundario : que afecta a tendones, músculos y huesos, ya sea debido a inflamación, cambios crónicos en su estructura o por alteración de la función biomecánica secundaria a enfermedades del sistema nervioso (Smith et al., 2019).
Esta distinción entre el grupo de dolor crónico musculoesquelético secundario frente al dolor crónico primario, en el que se incluyen entidades como la fibromialgia constituye un avance importante.
El dolor crónico primario: se caracteriza por alteración funcional o estrés emocional no explicable por otra causa y se plantea como una enfermedad en sí misma.
El dolor crónico secundario, es una entidad donde el dolor es un síntoma de una condición clínica subyacente (Nicholas et al., 2019; Raja et al., 2020).
Dolor crónico primario.
Fibromialgia.
La fibromialgia (FM) es una enfermedad reumatológica, incluida en el Manual de Clasificación Internacional de Enfermedades desde 1992. La FM, se caracteriza por un dolor generalizado, difuso y persistente, los pacientes con FM suelen presentar una amplia gama de síntomas como fatiga, alteraciones del sueño, trastornos emocionales y afectivos y/o deterioro cognitivo, constituyendo así, una enfermedad de carácter multidimensional (Peña-Muñante, 2023).
Características.
La etiología de la fibromialgia es compleja y desconocida, lo que genera un gran desafío en términos de diagnóstico y tratamiento (Kumbhare y Tesio, 2021).
La fisiopatología de la FM es todavía discutida, parece existir consenso en considerar que se trata de un trastorno de la modulación del dolor sin lesión anatómica. La IASP califica en la actualidad estos dolores como «nociplásticos» en la CIE-11(Nicholas et al., 2019).
Origen y Desarrollo.
Existen múltiples hipótesis que no son mutuamente excluyentes sobre desarrollo de la FM, unas tratan sobre la influencia genética y otras sobre la neurológica de la FM.
Las primeras, consideran la existencia de polimorfismos relacionados con la recaptación de 5-hidroxitriptamina (serotonina, 5-HTT) como 5-HTTLPR, una variación genética de la región del gen transportador de la serotonina, o aquellos relacionados con los sistemas catecolaminérgicos y serotoninérgicos como la catecol-O-metiltransferasa.
Entre las hipótesis neurológicas, se ha descubierto la existencia de una menor densidad en las fibras o neuropatía periférica en pacientes con FM (Martínez-Lavín, 2018).
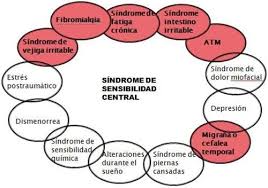
Hipótesis de Sensibilización Central al Dolor.
Sin embargo, una de las hipótesis con mayor apoyo empírico, es la Hipótesis de la Sensibilización Central al Dolor (CPS), según ésta, la plasticidad neuronal implica cambios estructurales y funcionales en el sistema nervioso central (SNC) generando un estado sostenido de hiperexcitabilidad y excesiva eficiencia sináptica en las neuronas del SNC implicadas en el procesamiento sensorial y nociceptivo (Woolf, 2011).
La sensibilización central al dolor promueve la actividad en las vías moduladoras del dolor ascendentes y/o la disfunción de las vías inhibidoras descendentes, que explicaría la aparición de dolor espontáneo y su mantenimiento, así como la hipersensibilidad a estimulación inocua (alodinia) o de baja intensidad (hiperalgesia) en los síndromes CPS como la fibromialgia, que implican la experiencia de dolor crónico (Yunus, 2009).
Criterios Diagnósticos:
Actualmente, en la práctica clínica general no existe un consenso sobre qué criterios utilizar, por lo que existe una gran heterogeneidad en el uso de criterios para el diagnóstico (Velasco, 2019), considerándose una enfermedad mal diagnosticada, en la que los criterios clínicos son utilizados como una guía y, un 75% de los pacientes con FM no tienen un diagnóstico claro y definitivo (Walitt et al., 2016), lo que implica una demora en el comienzo del tratamiento.
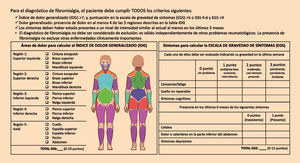
Además, el diagnóstico habitualmente también se retrasa debido a la necesidad de una evaluación integral que haga énfasis en las características del dolor: duración de más de 3 meses, signos de hipersensibilidad, excluir dolor neuropático o nociceptivo, presencia de otros síntomas somáticos y psicológicos, problemas cognitivos, evaluación de antecedentes familiares y personales que apoyen el diagnóstico y, realizar un examen físico detallado que permita excluir otros patologías (Fitzcharles et al., 2021; Nijs et al., 2021).
Los criterios clínicos más utilizados para el diagnóstico han sido los del American College of Rheumatology (ACR).
Tratamiento.
Actualmente, no existe consenso sobre una terapia adecuada, y a veces, los efectos de los tratamientos no son satisfactorios. Tanto el dolor crónico en general como la FM en particular, son experiencias complejas y multidimensionales en las que su elevada prevalencia, las convierten en un problema de salud pública.
Desde el Instituto de Medicina (IOM) a proponer un enfoque integral, interdisciplinar y la combinación de tratamientos farmacológicos y no farmacológicos como lo más recomendable para un adecuado alivio de los síntomas y de las psicopatologías asociadas (Ruiz-Romero et al., 2021).
Problemas Relacionados.
Existe evidencia de psicopatológicas comórbidas en pacientes con FM, los trastornos ansioso-depresivos están asociados con la FM en el 60-85% de los pacientes, los trastornos bipolares en el 11% y el abuso de sustancias en el 12%.
La ansiedad y la depresión se asocian con mucha frecuencia al dolor crónico, y por tanto a la FM. Lo que hace que estas sean las patologías más comunes, que asociadas con esta enfermedad, la agravan y cronifican su curso (Revuelta et al., 2010).
La FM también se asocia con dolores como migraña y dolores de cabeza relacionados con convulsiones y trastornos temporomandibulares. Otro de los síntomas comórbidos, es la fatiga crónica, una sensación desagradable que altera el funcionamiento físico y psicológico de la persona y le impide realizar las tareas diarias (Velasco, 2019).
Estas asociaciones puede ser tanto causa, como comorbilidad y/o condiciones secundarias a la FM, influyendo negativamente en la enfermedad y retrasando la mejoría del paciente.
Por lo tanto, esta enfermedad tiene un impacto considerable en las actividades de la vida diaria de los pacientes, que los lleva a un alto consumo de medicamentos que no han demostrado eficacia para su tratamiento (García, Nicolás y Hernández, 2016).
Tratamientos Psicológicos.
El abordaje psicológico del dolor crónico por lo tanto, debe responder a dos cuestiones prioritarias, actuar sobre el dolor, favoreciendo que los sistemas de regulación natural operen adecuadamente y, en segundo lugar, impedir que el dolor se haga dueño de la vida del paciente, proporcionando los recursos adecuados para que la persona recupere el control, haciendo de su comportamiento el elemento clave de su vida (Vallejo-Pareja, 2008).
En este contexto, la Terapia de Aceptación y Compromiso (ACT), proporciona un modelo teórico diferente, con un enfoque de intervención que gira en torno a un pequeño conjunto de procesos de cambio, perfeccionados a lo largo de años de investigación, basado en alterar las formas en que la experiencia influye en la conducta, por lo que, La Asociación Estadounidense de Psicología (APA) considera ACT como un tratamiento basado en evidencia, que respalda la utilidad de ACT en poblaciones con dolor crónico como los síndromes de sensibilidad central al dolor a los que pertenece la FM (Hann y McCraken, 2014).
ACT se considera una terapia de las denominadas Terapias de Tercera Generación, con una filosofía Científica Pragmática y Contextualista y un enfoque Funcional.
El modelo central aplicado de ACT, busca incrementar la flexibilidad psicológica, o lo que es lo mismo, los procesos que permiten a los individuos interactuar de modos más flexibles y funcionales con el ambiente (Willson y Luciano, 2014).
El objetivo general de ACT en FM, es ayudar a las personas a desconectarse de los esfuerzos infructuosos para controlar o evitar el dolor, y permitirle avanzar hacia la búsqueda de metas y valores de manera más consistente.
Continuar a pesar del dolor, llevar una vida significativa, con acciones orientadas a los valores de cada uno y con compromiso de llevarlos a cabo.
Nuestro Protocolo de Trabajo.
En APER psicología, Albacete, ofrecemos tratamiento, que puede ser presencial u online…
| Protocolo breve de ACT adaptado a FM. | |
| Aspectos Generales | 6 sesiones protocolo breve-online 50 – 60 minutos. Intervención en todas las sesiones se realiza de manera individual y online. Se enfatiza en la comprensión e identificación de VALORES, verificación constante de la comprensión para dar apertura a las ACCIONES COMPROMETIDAS.Al inicio de cada sesión se indaga en el aprendizaje y la práctica de los ejercicios propuestos para detectar la generalización.Se promueve el trabajo autónomo entre sesiones, en apoyo de la guía de trabajo con el objetivo de favorecer la comprensión de la intervención y reforzar su práctica. |
| Introducción | Psicoeducación. El control es el problema. Qué es la FM. (1) Atención al momento presente, contactar con la experiencia individual del control de los eventos privados (discusión introductoria). (2) Contactar con las estrategias de control, el control es el problema que pone en peligro los valores (defusión cognitiva). (3) Revisar la desesperanza creativa en los esfuerzos por mantener el control. |
| Sesión | Descripción |
| 1 Aceptación | (1) Validación del sufrimiento y pérdida de calidad de vida. No luchar contra el sufrimiento, expresar miedos y emociones (2) Identificación del sentido de la vida que uno quiere vivir. (3) Desesperanza creativa; rendirse ante la inutilidad de los intentos de controlar el estrés y el dolor. (4) Apertura a las Acciones comprometidas; pasos a seguir para acercarme a una vida con sentido a pesar del sufrimiento. |
| Sesión | Descripción |
| 2 Valores. | (1) Definición de valores, Identificación del sentido de la vida que uno quiere vivir(2) Introducir la posibilidad de que una vida valiosa pueda emerger al estar dispuesto a tener y contemplar los eventos privados. Identificar aquellas áreas particulares de la vida en las que le gustaría ensayar. (3) Proporcionar experiencias en las que la participante pueda establecer un contacto directo con los beneficios de estar dispuesta/abierta a las funciones privadas (Ejercicio de exposición, habilidades de disposición y defusión). |
| Sesión | Descripción |
| 3. Psicoeducación | Medicación Sueño, Ejercicio, Estrategias de comunicación efectivas. |
| Sesión | Descripción |
| 4 Defusion cognitiva. | Tú no eres tus pensamientos. (1) Visualización mega (ejercicio del funeral), (2) Defusión cognitiva, (ejercicio: Pasajeros en el autobús), (3) Ejercicio de exposición para favorecer la defusión (juego de roles verbal y audio de atención plena). |
| Sesión | Descripción |
| 5. Yo como contexto. | Contactar con las experiencias en el presente, observar mis experiencias desde fuera |
| Sesión | Descripción |
| 6. Estar dispuesto. Acción comprometida. | (1) Apertura a las Acciones comprometidas; pasos a seguir para acercarme a una vida con sentido a pesar del sufrimiento (2) trabajar en lo que importa en la vida, para que mi vida tenga valor. (3) Detectar las barreras que surgen, las recaídas, estar presente, elegir y actuar en la dirección elegida. (4) Normalizar las barreras y los efectos privados de la historia. ACTUAR: será nuestra acción lo que nos lleve a mejorar, no esperamos a mejorar para llevar a cabo la acción. |
Nota: Adaptación de Wilson, K. G., & Soriano, M. C. L. (2014). Terapia de aceptación y compromiso (ACT): un tratamiento conductual orientado a los valores. Ediciones Pirámide.






